ピックアップ
2018年09月14日世界的名医を擁する消化器病センター外科
肝胆膵がん・肝移植・食道がんの世界的名医を擁する消化器病センター外科
東京女子医科大学消化器病センター外科には、いわゆる“名医”と評されるドクターが少なくない。
中でも、肝胆膵がんの山本雅一教授、肝移植の江川裕人教授、食道がんの大杉治司教授の3人は、世界的にもその名が知られている。
3教授をクローズアップしながら、消化器病センターの功績に迫る。
■ 世界標準となったセンター発の肝臓がん手術
2016年10月、京都で「国際外科学会世界総会」が行われた。これは2年ごとに開催される国際的な学術会議で、日本で行われるのは20年ぶりのこと。「心」をメインテーマに、開会式には天皇・皇后両陛下も臨席された。
2日目に開催されたシンポジウム「Kokoro Symposium」では、東京女子医科大学の高崎健名誉教授が司会を務め、消化器病センター長の山本雅一教授が「心のこもった外科医療の実践」について研究発表を行った。高崎名誉教授は消化器病センターの5代目センター長、山本教授はその7代目である。総会の目玉ともいえるシンポジウムに、現・元センター長の2人が顔を揃えたわけである。
高崎名誉教授は、1986年に肝臓がんのグリソン鞘一括処理手術を編み出したことで知られる。グリソン鞘とは、肝臓内の門脈、肝動脈、胆管を包んでいる結合組織で、これをまとめて切除する術式がグリソン鞘一括処理であり、安全・確実かつ比較的容易に手術を行うことができるというメリットがある。
山本教授はこのグリソン鞘一括処理を継承し、改良を加えながら世界中に広める活動を行ってきた。今ではこの術式が肝細胞がん手術のグローバルスタンダードになっているといっても過言ではない。さらに、新しい手術器具や各種デバイスの応用によって開腹せずに腹腔鏡下でもグリソン鞘一括処理が行えるようになり、10年以上前からその実践・普及にも力を入れている。
■ がんの治療成績をデータ化し生存率向上の指針に
山本教授は肝臓だけでなく、胆道と膵臓も専門分野とする外科医である。いわゆる“肝胆膵がん”手術の世界的権威として知られる。
「消化器病センターでは、難易度の高い肝胆膵がんの手術を年間200件以上手がけています。こうした施設は国内でも数ヵ所しかありません」。こう語る山本教授は、「いかにいい手術を行って治療成績を上げていくかが、我々に課せられた使命です。幸い、ひと昔前に比べると手術時の出血量も手術後の合併症も大きく減ってきています。長年にわたって積み重ねてきた努力が、そうした結果につながっているのだと思います」と、日頃の地道な積み重ねの重要性を強調する。
消化器外科の肝胆膵チームは、2020年を目標にそれぞれのがん手術後の生存率を20%向上させることをめざしている。併せて、今後の生存率向上の指針とすべく、これまでの治療成績をデータ化する作業も進めている。まとまるのは5年後くらいになるとのことだが、貴重な臨床研究の成果となるに違いない。
今年(2017年)6月、横浜で「アジア太平洋肝胆膵学会」および「日本肝胆膵外科学会学術集会」が合同開催される。アジア太平洋肝胆膵学会会長と日本肝胆膵外科学会理事長を務めている山本教授は、このビッグイベントの陣頭指揮を執ることになる。
「合同学会にはアジアを中心に世界中から高名な外科医が集まります。参加者はおそらく3,000人くらいになるでしょう。“East meets West”をテーマに日本がリーダーシップを発揮し、特に若い人たちにとって有意義な情報交換の場となるような学会をめざしています」と、山本教授は学会への意気込みを語ってくれた。
■ 肝移植施設として国内トップクラスの実績を誇る
消化器病センターが最初に肝移植(生体)を行ったのは1997年のことである。以来、2009年に一時中断するまで31件の肝移植を実施した。再開したのは、2011年に肝移植の第一人者である江川裕人教授が京都大学から女子医大に着任してからだ。同年の2件を皮切りに、2012年に8件、2013年は12件と件数を増やすとともに脳死肝移植実施施設にも認定され、再開してから2016年12月末までの累積肝移植数は59件(うち脳死肝移植7件)に達した。もちろん、この数字は国内トップクラスである。
肝移植は、病気の肝臓を摘出した患者さんの腹部にドナー(肝臓提供者)の肝臓を収め、肝動脈や門脈、胆管などをつないでいく(吻合する)手術である。それだけに、術者には精緻な吻合術と細心の注意が要求される。
江川教授が着任して最初に手がけた肝移植は、成功率60%未満の高難度な症例だった。だが、スタッフ全員が一つになって手術を成功に導いた。「スタッフの動作一つひとつが無駄なく自然に行われる。これこそが、消化器病センターに脈々と流れる外科スピリッツだと感じました。これは一朝一夕で養えるものではありません。センター50年の伝統のうえに厳しい鍛練を重ねてこそ養えるものです」と、江川教授は当時を振り返りつつ消化器病センターに息づくDNAについて語る。
さらに、「肝移植に限らずすべての手術がスムーズに行われ、スピードが速い。術後の管理も手際がよく抜かりがない。それはとりもなおさず、消化器病センターの実力の高さを物語るものです」ともいう。
消化器病センターは内科と外科との連携が大きな特徴だが、生体肝移植においてはそれが最も端的に表れる。移植前は内科が患者さんもドナーも受け入れ、術前管理と手術の適否を決定しているのだ。江川教授への取材中にもこんな場面に出くわした。ドナーの担当内科医から江川教授に、「血液培養検査(血中の細菌検査)の結果が陽性です」との連絡が入り、すぐさま内科の徳重克年教授と電話でやりとり。数日後に予定されていた手術は即、延期されることとなった。まさに“あうんの呼吸”である。
「移植後の感染防止には万全を期さなければなりません。少しでもリスクがあれば内科から“待った”がかかります」と、江川教授は内科と一体となった診療の意義を強調する。
■ 移植後の再発予防をめざす新たな研究を推進
江川教授はこれまで、国内で1,000件超、留学先のアメリカで約300件の肝移植に関わってきた。女子医大に着任後は、他の病院では対応できない患者さんも受け入れ、血液型不適合や門脈完全閉塞など困難な症例の移植を次々と成功させ、極めて良好な成績を収めている。
アメリカでは脳死後の臓器提供者が年間8,000人にものぼるが、日本では脳死・心臓停止後の臓器提供者は約100人にすぎない。このため、肝移植の技術も成績も日本は世界一であるにもかかわらず、移植数はアメリカに遠く及ばないのが実情だ。「これからは徐々に脳死ドナーも増えてくることが予想されますから、生体肝移植と合わせてコンスタントに月2件くらいのペースで肝移植を行っていきたいですね」と、江川教授は抱負を語る。
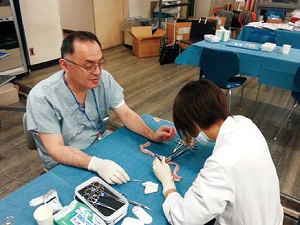 |
| 縫合実習を指導する江川教授。 |
東京女子医科大学消化器病センター外科には、いわゆる“名医”と評されるドクターが少なくない。
中でも、肝胆膵がんの山本雅一教授、肝移植の江川裕人教授、食道がんの大杉治司教授の3人は、世界的にもその名が知られている。
3教授をクローズアップしながら、消化器病センターの功績に迫る。
■ 世界標準となったセンター発の肝臓がん手術
2016年10月、京都で「国際外科学会世界総会」が行われた。これは2年ごとに開催される国際的な学術会議で、日本で行われるのは20年ぶりのこと。「心」をメインテーマに、開会式には天皇・皇后両陛下も臨席された。
2日目に開催されたシンポジウム「Kokoro Symposium」では、東京女子医科大学の高崎健名誉教授が司会を務め、消化器病センター長の山本雅一教授が「心のこもった外科医療の実践」について研究発表を行った。高崎名誉教授は消化器病センターの5代目センター長、山本教授はその7代目である。総会の目玉ともいえるシンポジウムに、現・元センター長の2人が顔を揃えたわけである。
高崎名誉教授は、1986年に肝臓がんのグリソン鞘一括処理手術を編み出したことで知られる。グリソン鞘とは、肝臓内の門脈、肝動脈、胆管を包んでいる結合組織で、これをまとめて切除する術式がグリソン鞘一括処理であり、安全・確実かつ比較的容易に手術を行うことができるというメリットがある。
山本教授はこのグリソン鞘一括処理を継承し、改良を加えながら世界中に広める活動を行ってきた。今ではこの術式が肝細胞がん手術のグローバルスタンダードになっているといっても過言ではない。さらに、新しい手術器具や各種デバイスの応用によって開腹せずに腹腔鏡下でもグリソン鞘一括処理が行えるようになり、10年以上前からその実践・普及にも力を入れている。
■ がんの治療成績をデータ化し生存率向上の指針に
山本教授は肝臓だけでなく、胆道と膵臓も専門分野とする外科医である。いわゆる“肝胆膵がん”手術の世界的権威として知られる。
 |
| 肝胆膵がん手術の世界的権威・山本雅一教授。 |
「消化器病センターでは、難易度の高い肝胆膵がんの手術を年間200件以上手がけています。こうした施設は国内でも数ヵ所しかありません」。こう語る山本教授は、「いかにいい手術を行って治療成績を上げていくかが、我々に課せられた使命です。幸い、ひと昔前に比べると手術時の出血量も手術後の合併症も大きく減ってきています。長年にわたって積み重ねてきた努力が、そうした結果につながっているのだと思います」と、日頃の地道な積み重ねの重要性を強調する。
消化器外科の肝胆膵チームは、2020年を目標にそれぞれのがん手術後の生存率を20%向上させることをめざしている。併せて、今後の生存率向上の指針とすべく、これまでの治療成績をデータ化する作業も進めている。まとまるのは5年後くらいになるとのことだが、貴重な臨床研究の成果となるに違いない。
今年(2017年)6月、横浜で「アジア太平洋肝胆膵学会」および「日本肝胆膵外科学会学術集会」が合同開催される。アジア太平洋肝胆膵学会会長と日本肝胆膵外科学会理事長を務めている山本教授は、このビッグイベントの陣頭指揮を執ることになる。
「合同学会にはアジアを中心に世界中から高名な外科医が集まります。参加者はおそらく3,000人くらいになるでしょう。“East meets West”をテーマに日本がリーダーシップを発揮し、特に若い人たちにとって有意義な情報交換の場となるような学会をめざしています」と、山本教授は学会への意気込みを語ってくれた。
■ 肝移植施設として国内トップクラスの実績を誇る
消化器病センターが最初に肝移植(生体)を行ったのは1997年のことである。以来、2009年に一時中断するまで31件の肝移植を実施した。再開したのは、2011年に肝移植の第一人者である江川裕人教授が京都大学から女子医大に着任してからだ。同年の2件を皮切りに、2012年に8件、2013年は12件と件数を増やすとともに脳死肝移植実施施設にも認定され、再開してから2016年12月末までの累積肝移植数は59件(うち脳死肝移植7件)に達した。もちろん、この数字は国内トップクラスである。
肝移植は、病気の肝臓を摘出した患者さんの腹部にドナー(肝臓提供者)の肝臓を収め、肝動脈や門脈、胆管などをつないでいく(吻合する)手術である。それだけに、術者には精緻な吻合術と細心の注意が要求される。
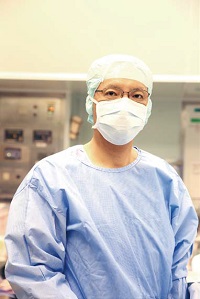
 |
| 肝移植の第一人者・江川裕人教授。 |
さらに、「肝移植に限らずすべての手術がスムーズに行われ、スピードが速い。術後の管理も手際がよく抜かりがない。それはとりもなおさず、消化器病センターの実力の高さを物語るものです」ともいう。
消化器病センターは内科と外科との連携が大きな特徴だが、生体肝移植においてはそれが最も端的に表れる。移植前は内科が患者さんもドナーも受け入れ、術前管理と手術の適否を決定しているのだ。江川教授への取材中にもこんな場面に出くわした。ドナーの担当内科医から江川教授に、「血液培養検査(血中の細菌検査)の結果が陽性です」との連絡が入り、すぐさま内科の徳重克年教授と電話でやりとり。数日後に予定されていた手術は即、延期されることとなった。まさに“あうんの呼吸”である。
「移植後の感染防止には万全を期さなければなりません。少しでもリスクがあれば内科から“待った”がかかります」と、江川教授は内科と一体となった診療の意義を強調する。
■ 移植後の再発予防をめざす新たな研究を推進
江川教授はこれまで、国内で1,000件超、留学先のアメリカで約300件の肝移植に関わってきた。女子医大に着任後は、他の病院では対応できない患者さんも受け入れ、血液型不適合や門脈完全閉塞など困難な症例の移植を次々と成功させ、極めて良好な成績を収めている。
アメリカでは脳死後の臓器提供者が年間8,000人にものぼるが、日本では脳死・心臓停止後の臓器提供者は約100人にすぎない。このため、肝移植の技術も成績も日本は世界一であるにもかかわらず、移植数はアメリカに遠く及ばないのが実情だ。「これからは徐々に脳死ドナーも増えてくることが予想されますから、生体肝移植と合わせてコンスタントに月2件くらいのペースで肝移植を行っていきたいですね」と、江川教授は抱負を語る。
これまでの臨床研究の成果は世界中に発信されてきたが、新たな研究にも挑戦している。その一つが、肝移植後の肝細胞がん再発予防をめざしたNK(ナチュラルキラー)細胞移入療法である。ウイルス感染や細胞の悪性化によって体内に異常な細胞が発生した場合、再生療法とのコラボレーションによってこれを攻撃する細胞を送り込もうというものだ。肝移植後のさらなる生存率向上が期待される。
■”食道外科の聖地”と評される消化器病センター
「食道外科医にとって女子医大消化器病センターは、まさに“聖地”そのもの」。こう語るのは、消化器病セン
ター外科の消化管チーム・食道グループを率いる大杉治司教授である。1965年に創設された消化器病センターの初代センター長・中山恒明氏は、食道がんの手術成績を格段に改善させた功績が世界的に評価され、国際外科学会の会長を務めた人物である。消化器病センターが“食道外科の聖地”と評されるのもうなずけよう。
大杉教授は1983年から大阪市立大学で食道を中心とした上部消化管の外科に専従し、95年に最も早く胸腔鏡食道がん手術を開始した。2010年に女子医大の客員教授となり、大阪市立大学を退任した2016年から消化器病センターに常勤している。
「胸腔鏡手術では、病巣を10倍に拡大して見ることができますから、より安全・確実にがんを切除できます。開胸手術に比べて手術時間が短いうえ、出血が少なく創も小さくて済み、患者さんの負担を大きく軽減できます」と、大杉教授は胸腔鏡食道がん手術のメリットを説明する。
■ 手術の進歩を支援する臨床解剖学の研究を推進
特筆すべきは、リンパ節転移を予防するために胸腔鏡手術でもリンパ節を徹底切除する術式を確立したことだ。これにより、大杉教授は国内外から注目され、海外においても多くの技術指導や講演を行ってきた。これまでに手がけた食道がん手術は優に1,000件を超えるが、このうち胸腔鏡手術は600件以上にのぼっている。
消化器病センターでは年間約100件の食道がん手術を手がけているが、大杉教授の指導のもと、その6割が胸腔鏡下で行われており、生存率の向上に貢献している。
「胸腔鏡によって病巣を拡大して見るというのは手術の大きな進歩ですが、それによってこれまで見えていなかった血管や神経が明らかとなり、それらの構造や機能がどうなっているかを見極めなければならない必要も出てきました。つまり、より精緻な解剖学が求められているのです。それも従来の系統解剖学ではなく、手術をサポートする臨床解剖学でなければなりません」。
そう語る大杉教授は、「臨床解剖学の研究をライフワークとしながら後進を指導し、食道がん手術のノウハウを伝授していきたいですね」と、聖地にふさわしい新たな実績づくりに意欲を燃やしている。
■”食道外科の聖地”と評される消化器病センター
「食道外科医にとって女子医大消化器病センターは、まさに“聖地”そのもの」。こう語るのは、消化器病セン
 |
| 胸腔鏡食道がん手術の先駆者大杉治司教授。 |
大杉教授は1983年から大阪市立大学で食道を中心とした上部消化管の外科に専従し、95年に最も早く胸腔鏡食道がん手術を開始した。2010年に女子医大の客員教授となり、大阪市立大学を退任した2016年から消化器病センターに常勤している。
「胸腔鏡手術では、病巣を10倍に拡大して見ることができますから、より安全・確実にがんを切除できます。開胸手術に比べて手術時間が短いうえ、出血が少なく創も小さくて済み、患者さんの負担を大きく軽減できます」と、大杉教授は胸腔鏡食道がん手術のメリットを説明する。
■ 手術の進歩を支援する臨床解剖学の研究を推進
特筆すべきは、リンパ節転移を予防するために胸腔鏡手術でもリンパ節を徹底切除する術式を確立したことだ。これにより、大杉教授は国内外から注目され、海外においても多くの技術指導や講演を行ってきた。これまでに手がけた食道がん手術は優に1,000件を超えるが、このうち胸腔鏡手術は600件以上にのぼっている。
消化器病センターでは年間約100件の食道がん手術を手がけているが、大杉教授の指導のもと、その6割が胸腔鏡下で行われており、生存率の向上に貢献している。
 |
| 消化器病センター外科のカンファレンス風景。 |
「胸腔鏡によって病巣を拡大して見るというのは手術の大きな進歩ですが、それによってこれまで見えていなかった血管や神経が明らかとなり、それらの構造や機能がどうなっているかを見極めなければならない必要も出てきました。つまり、より精緻な解剖学が求められているのです。それも従来の系統解剖学ではなく、手術をサポートする臨床解剖学でなければなりません」。
そう語る大杉教授は、「臨床解剖学の研究をライフワークとしながら後進を指導し、食道がん手術のノウハウを伝授していきたいですね」と、聖地にふさわしい新たな実績づくりに意欲を燃やしている。
「Sincere(シンシア)」7号(2017年1月発行)


